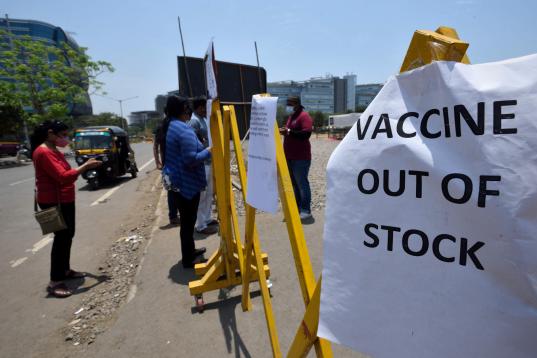
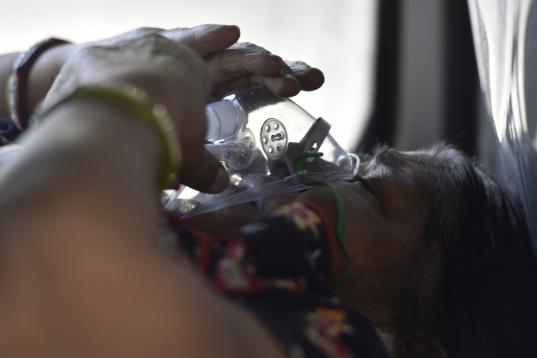
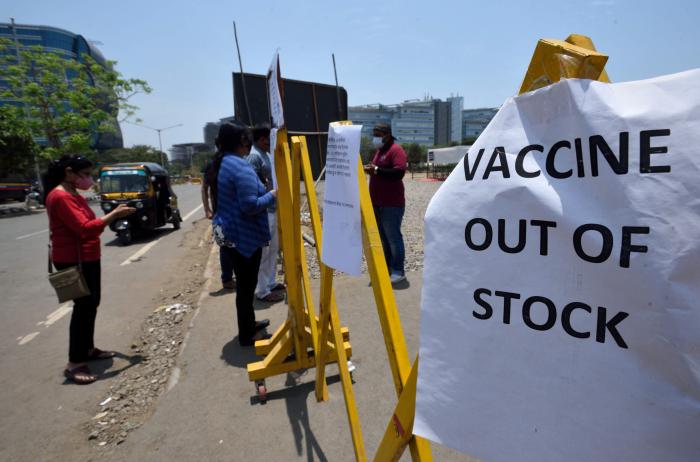
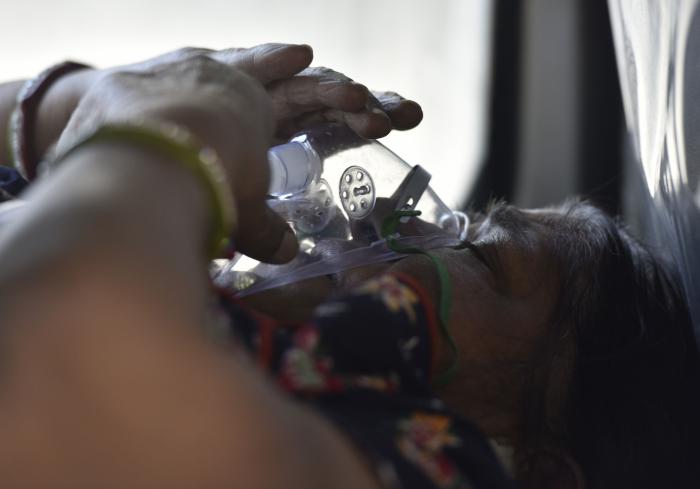
Vacunación mundial: cuando hay quien tiene cuatro salvavidas y quien no tiene ninguno
Pese al intento de iniciativas como Covax, ha pasado lo esperado: los países ricos han acaparado vacunas y las patentes no se han liberado. Hay un mundo esperando.
Que de esta pandemia saldríamos mejores es un mantra que hace tiempo quedó por los suelos. El coronavirus no nos ha hecho necesariamente mejores y las vacunas dan muestra de ello. Lejos de alentar la solidaridad, ha triunfado lo de siempre, el sálvese quien pueda y el beneficio económico.
Da igual que haya plena coincidencia en la comunidad científica de que si no se protege al mundo entero no habrá tranquilidad en ningún lado: los países más ricos han hecho acopio de las dosis, no se han liberado las patentes, las farmacéuticas hacen caja (mucha) y, como consecuencia de esta inequidad, se pierden vidas humanas, se enferma más y aparecen nuevas vaciantes a las que se le cuelgan etiquetas hasta racistas.
No había nacido 2021 y ya teníamos las primeras inyecciones esperanzadoras. Para el año que ahora acaba se diseñaron entonces planes meritorios en los que se trataba de buscar algo de justicia en el reparto de las vacunas, siendo como es una necesidad global. Así nació Covax, un proyecto de Naciones Unidas definido como “el pilar de las vacunas del Acelerador ACT, una innovadora colaboración global destinada a acelerar la producción y el acceso equitativo a productos de diagnóstico, tratamientos covid-19 y vacunas”.
172 países se unieron porque, como explicó la Organización Mundial de la Salud (OMS), los Gobiernos estaban bajo presión para asegurar suministros para su población y, “si los gobiernos compiten, la mayoría de los países podrían quedar fuera”. “Inadmisible”, “insostenible”, decían que sería ese escenario. Es justo el que tenemos hoy. Gracias a este mecanismo, los países desarrollados donan cierta cantidad de vacunas, que van destinadas a los países con menos posibilidades, a un precio pactado y cerrado por contrato con las empresas farmacéuticas, mucho más bajo que el de mercado.
El epidemiólogo y exdirector de Acción Sanitaria en situaciones de Crisis de la Organización Mundial de la Salud (OMS), Daniel López Acuña, explica que Covax tiene dos grandes formas de distribuir vacunas: “una es captando donaciones de excedentes o aportaciones que países ricos quieran hacer”, como los 40 millones entregados por España, y otra “capitalizarse con aportaciones de cooperación al desarrollo de países que quieran apoyar a otros” a través del mecanismo. Así se logra “una compra consolidada” de precios más bajos de la vacuna que, posteriormente, se va a distribuir.
Sin embargo, las previsiones iniciales se han ido desinflando con el paso de los meses, porque las metas volantes no se cumplían. Ni una. Del compromiso hecho en 2020 de tratar de llegar a dar 2.000 millones de vacunas en un año, la ONU ha bajado el horizonte a 1.400. Según datos de Unicef (el Fondo para la Infancia de Naciones Unidas), apenas se ha llegado realmente a repartir 790 millones de dosis.
Raquel González, responsable de Relaciones Institucionales de Médicos Sin Fronteras España (MSF), entiende que Covax “ha sido un intento muy loable para mejorar el acceso a las vacunas en lugares de rentas bajas y medias”, que ha tenido que añadir a su plan inicial de financiar vacunas tareas como el de hacerlas llegar, que no estaban entre sus cometidos iniciales pero que se han revelado indispensables. A esto se suma que ha arrastrado problemas “serios” desde su nacimiento. Y cita: “retoques en el diseño, financiación insuficiente, problemas de producción y retrasos en las entregas”. De ahí ese desfase de 1.210 millones de dosis que no han llegado.
Va “lentísimo”, explica, por varios problemas, entre ellos el acaparamiento de vacunas. “Ha tenido que competir en la compra de esas dosis con los países potentes”, señala. David contra Goliath. Por si fuera poco, también ha sufrido “un problema grande de dependencia del Instituto Serum de India”, al que AstraZeneca había dado una licencia para usar su fórmula, pero cuya producción se quedó en el país para atender la crisis del pasado marzo, por orden del Gobierno. “Eso retrasó mucho las entregas”, constata.
González recuerda que Covax, además, pidió planes de vacunación locales para poder llevar a cabo las campañas, pero son territorios con “presupuestos muy limitados, con menos experiencia, menos capacidad en infraestructuras... que no han recibido apoyo suficiente para diseñar las campañas de vacunación y prepararlas, con todo lo que conlleva sobre salarios del personal, cadena de frío o estrategias de participación comunitaria. Todo eso se ha dejado en el haber de estos países, porque la financiación internacional se ha centrado en comprar vacunas”, aclara. Pone un ejemplo muy gráfico: a ver cómo va a diseñar e implementar una estrategia así un país como Yemen, en plena guerra.
¿Más inconvenientes? Sí, los tiempos. “Aquellos países que, pese a todo, hicieron planes de vacunación, se han topado con que la vida útil de las vacunas es bastante corta, de unos seis u ocho meses, y a veces han llegado my justas de tiempo, cuando se las han mandado igual tenían dos meses de plazo para caducar, a veces menos. Por eso no ha dado tiempo a ponerlas y ha habido que quemarlas, en ocasiones. No se han podido usar”, se duele González.
La representante de MSF reconoce que hay que hacer un esfuerzo “enorme” para dar respuesta a todo un planeta, pero sostiene que “igual que la comunidad internacional y los filántropos hicieron un esfuerzo para impulsar la investigación de las vacunas”, ahora podrían hacer lo propio para que todas las personas tengan sus dosis.
El beneficio, por delante
Actualmente, de media, el 56,8% de la población ha recibido al menos una dosis, pero el desequilibro es mucho, con países avanzados donde de llega al 80 o 90% y otros que no llegan ni a un dígito. Ha habido demasiadas velocidades en este proceso, para los países que podían pagar las vacunas y para los que no y dependían de Covax, donaciones u otros mecanismos.
En los países de rentas bajas sólo el 7,6% de las personas han recibido al menos una dosis, un dato bajísimo. El año pasado, cuando comenzaron a vacunar en diciembre de 2020, la OMS dijo que quería vacunar en 2021 al 20% de la población vulnerable y del personal sanitario de estos países de rentas bajas.
A día de hoy, en Nigeria, sólo se ha llegado al 3,9% de la población; en Camerún, al 3%; el Congo, al 0,21%; en Mali, al 4%, y en Yemen, al 1,8%. Son datos de Our World in data recopilados por Raquel González. MSF España ha recabado datos de su personal local y tiene vacunado al 11% en Camerún, al 9% en Yemen o al 11,8% en Mali, a fecha octubre de 2021. Nada que ver con el Occidente pudiente.
Las consecuencias son más muertos, más ingresados, más colapso sanitario y nuevas cepas en entornos muy depauperados. “La vacuna no te protege de coger el virus, sino de no ponerte enfermo, de no morirte, pero el mantra que hemos estado escuchando de que con el 70% de vacunados habría inmunidad de rebaño... No es como el sarampión, que no pasa por ti si estás vacunado. Con el covid puedes tener síntomas leves y no acabar en el hospital, pero sigues contagiándote y sigues transmitiendo el virus. Esto, con las cifras de vacunación que tenemos a nivel mundial, causa un enorme problema de salud pública”, señala.
La visión individualista y el afán de negocio se han puesto por delante de esa solidaridad y filantropía. Acuña afirma: “A las farmacéuticas les conviene más venderle a los mercados ricos que a Covax”, y por eso, más allá de los informes médicos, se han acelerado las dosis de refuerzo -tercera en EEUU o Europa, cuarta ya incluso en Israel- e incluso la vacunación infantil en países occidentales, con dinero.
“Desde el comienzo del debate, desde hace varios meses, las compañías farmacéuticas han estado empujando la idea de una tercera dosis. Evidentemente, es más conveniente para sus intereses comerciales sin que exista una base sólida como para decir que es necesaria en la población general”, añade el experto. Esto no quiere decir que las dosis extras no sean útiles en determinados colectivos como la población más vulnerable o los sanitarios, pero generalizarlo, dice, es donde está lo espinoso.
López Acuña asegura que “hay una tensión entre el interés comercial y la evidencia científica” y que, siguiendo la lógica sanitaria y las “prioridades en salud pública y lógica ética”, sería necesario impulsar la vacunación en todo el mundo hasta conseguir niveles como el 90% de protección de la población diana que tiene España y que le aplaude hasta la OMS. La “seguridad sanitaria mundial” parece estar en un plano secundario. Estamos monopolizando “las dosis disponibles, pagando más dinero en los países ricos, en lugar de racionalizar una distribución equitativa en el mundo entero”, concluye.
González, por su parte, explica que existe una mundial que reclama una exención de leyes de propiedad intelectual para aumentar la producción de vacunas, lo que implicaría no sólo liberar las patentes y que las farmacéuticas compartan su conocimiento para adaptar otras plantas de producción y que se produzca más rápido, sino levantar también algunos secretos de producción.
En septiembre de 2020, dice, India y Sudáfrica presentaron una propuesta al respecto en la Organización Mundial del Comercio (OMC), “para quitar barreras a la producción, porque ahora mismo la patente sigue en manos de las empresas farmacéuticas, a pesar de que la investigación y desarrollo de las vacunas ha sido financiada con miles de millones de dinero público” -se estima que hay más de 10.000 millones de euros de la UE, Canadá o EEUU dedicados a acelerar el descubrimiento y la producción de la vacuna-. “Ahora es el laboratorio se queda con la patente, él decide cuánto produce, qué produce, cómo lo vende, a qué precio, a qué países. Incluso tenemos el caso escandaloso de Moderna, con unas cláusulas a países ricos en que han llegad a reservarse el derecho de decir: ‘si yo te digo que no lo dones a terceros países, no puedes donarlo, aunque sea tuya la vacuna y me la hayas comprado’”. “Es bastante escandaloso”, resume.
La capacidad de producción del mundo, por estas limitaciones, no está “al 200%”, como necesitan los ciudadanos, “la limitamos a las fábricas que tienen las farmacéuticas y a los acuerdos que estas firmas mantienen con otras fábricas, pero siempre con cláusulas de condicionalidad, como ellas consideran”. Por eso, la iniciativa en la OMC y su exención temporal es “un órdago al sistema actual comercial”, difícil, pero a la altura de la crisis, porque “no ha habido una mayor en términos de salud pública desde la mal llamada gripe española” de 1918.

La propuesta en la OMC
Sudáfrica e India ya no están solos, sino que actualmente, indica González, hay más de cien países en la OMC que la apoyan, a los que se suma el respaldo del Parlamento Europeo, el Fondo Monetario Internacional (FMI), el Banco Mundial o la propia OMS. “No es una cosa de cuatro ONG naífs”, remarca. La OMS, indica González, tiene “una guerra abierta, cruentísima con la OMC”, hay algunos países han mandado quejas formales a la OMS “por ser tan combativa en esto”, con su director, el doctor etíope Tedros Adhanom Ghebreyesus, a la cabeza.
¿Por qué, entonces, no sale adelante, con esos avales? La representante de MSF explica claramente la situación: “Las decisiones en la OMC se suelen adoptar por unanimidad. Si no se consigue nada por esa vía, hay un mecanismo que hasta ahora nunca se ha puesto en marcha por el que cada país podría votar de forma individual. Pero en esa votación hay que lograr una mayoría de tres cuartos del total, es decir, necesitamos unos 140 países que apoyen la prouesta. Así que, a pesar de que hoy lo apoya una mayoría, no es suficiente para forzar una votación país por país”. Los esfuerzos por ampliar esa mayoría siguen y seguirán, promete.
¿Y quién está impidiendo que crezcan esos apoyos? Hay quien ni siquiera se quiere sentar a pactar un texto, ni oír hablar del tema. La mayoría son países o territorios de rentas altas donde hay farmacéuticas muy potentes. Da nombres de esos que se ponen “como gato panza arriba”: la UE en bloque, no como estados sino como Comisión Europea -pese a que hay países como España que han apostado por “una visión pragmática que por lo menos analice la posibilidad”-, pero también Reino Unido, Suiza, antes Noruega.
No dejan que la iniciativa salga adelante mientras, en paralelo, se produce el “acaparamiento brutal” para dosis de refuerzo. A los ricos “los ha venido Dios a ver”, dice coloquialmente González, porque ahora tienen con ómicon la excusa para dar nuevas dosis e incuso infantiles, cuando “esto es como dar otro salvavidas a quien ya tiene tres, a costa de no dar ninguno a quien todavía no tiene ni uno, Es así de descarnado”, asevera.
Hay algo que ha cambiado y que ya no sirve de excusa: se decía hasta hace poco que no había vacunas para todos pero ahora sí las hay, se ha podido tener unos 8.740 millones de dosis, lo que equivale al total de la población mundial, indica la experta. “Oficialmente hay una para cada persona del mundo, pero no llegan”, remarca.
Asume que “no hay soluciones simples” ante esta pandemia, pero se duele de que “el statu quo del sistema actual comercial complique tanto las dinámicas que permiten compartir el conocimiento y la tecnología y que permitiría que se generasen más centros de producción y se deslocalizasen hacia países del sur”. MSF, por ejemplo, tiene localizadas plantas potenciales para generar estas dosis y son más de 100 las posibles candidatas en el mundo. “No sabemos si eso da para todo, pero para más seguro, para mucho más, pero dar el paso supone abrir el melón de los beneficios de las farmacéuticas”, reconoce.
Y eso, hoy, es intocable.